Hemopoyesis
La clasificación de los hemopoyeticos esta dada así:
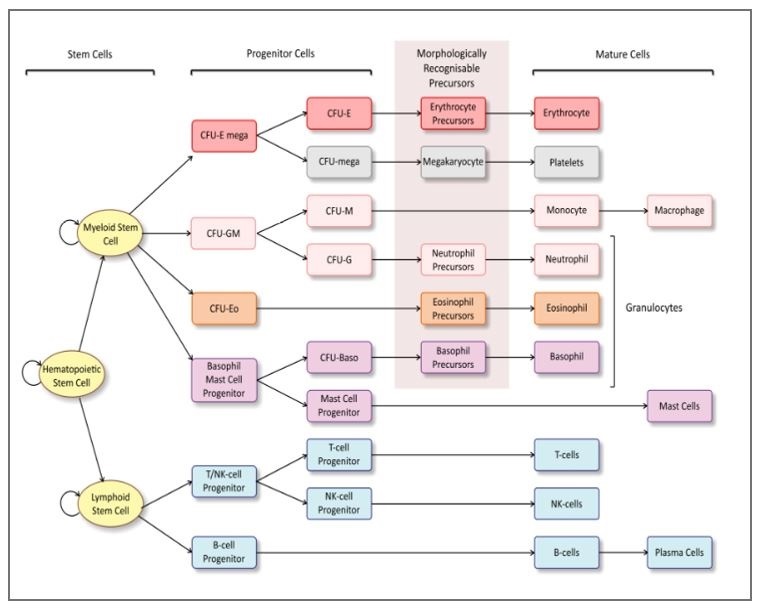
El tejido hemopoyético es el encargo de la producción de las células sanguíneas. Todas ellas se originan de una célula pluripotencial que da origen concomitantemente a dos células: célula madre mieloide y célula madre linfoide.
En el ser humano se consideran tejidos hematopoyéticos, el mieloide y el linfoide. En el adulto, el tejido mieloide está limitado a la médula ósea, que ocupa la cavidad interior de los huesos. La médula ósea experimenta cambios con la edad, su función no es igualmente activa en el recién nacido que en el adulto. En su evolución pasa por etapas, las cuales por su aspecto macroscópico se denominan médula roja y amarilla. En el feto y en el recién nacido, la médula es intensamente activa, constituye la denominada médula roja, a ésta el tejido adiposo la invade, de manera que en el adulto encontramos médula amarilla inactiva. En el adulto la médula roja se halla en el diploe de los huesos del cráneo, en las costillas y el esternón, en los cuerpos vertebrales, en algunos huesos cortos y en los extremos de los huesos largos. El estroma de la médula ósea está constituido por una trama de fibras reticulares y colágenas con abundantes vasos sanguíneos, fundamentalmente sinusoides y células del estroma: fibroblastos, macrófagos, células reticulares, células endoteliales, células adiposas y células osteógenas. El parénquima de la médula ósea está constituido por células libres, eritrocitos, leucocitos, neutrófilos, eosinófilos, basófilos y plaquetas, además de toda la línea celular que le precede a estas células.
Desarrollo embrionario de la hematopoyesis: Las primeras manifestaciones de proliferación hematopoyética se producen en parte del saco vitelino durante el transcurso de la segunda y tercera semanas de desarrollo embrionario. Los focos de proliferación se observan como pequeñas lagunas, rodeadas del endotelio de los vasos sanguíneos en formación, donde yacen grandes eritroblastos. La pared de los vasos formados se elonga y la confluencia de estos origina el sistema vascular, el cual pondrá en contacto la circulación vitelina con la intraembrionaria. A partir de la sexta semana, en el hígado se establece el centro de hematopoyesis. Entre los cordones de células hepáticas, los hemocitoblastos proliferan, dando origen a los distintos tipos de células sanguíneas, donde predomina la eritropoyesis sobre la formación de granulocitos, linfocitos y megacariocitos. Posteriormente se desarrolla el tejido mieloide de la médula ósea, cuando los primordios cartilaginosos de los huesos han sido invadidos por mesénquima en el proceso de osificación; esto ocurre alrededor del tercer mes de vida fetal y finalmente aparece hacia la octava semana tejido hematopoyético en el bazo; de todos ellos solo la médula ósea mantiene su actividad productora de células sanguíneas después del nacimiento.
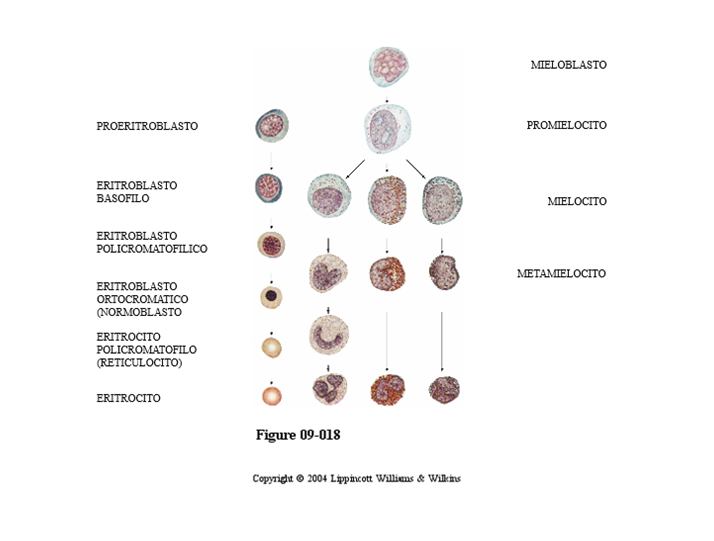
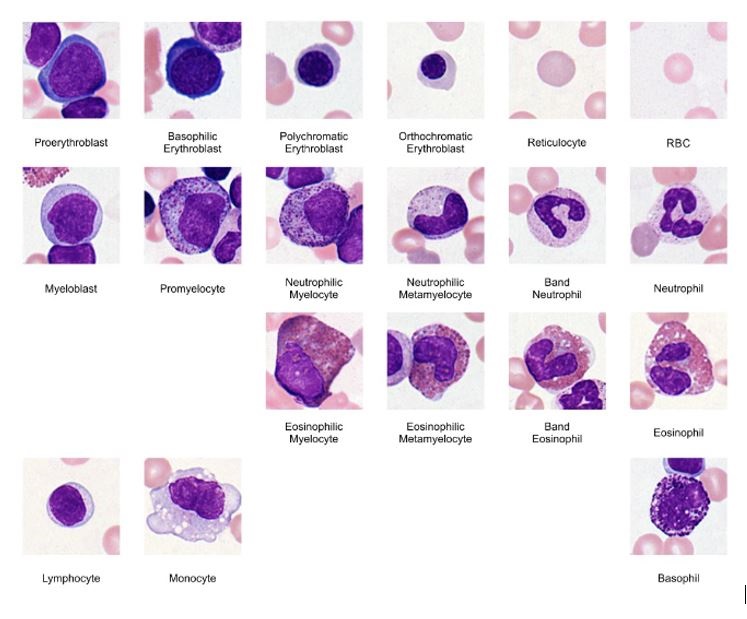
La UFC (unidad formadora de Colonias) o célula madre pluripotencial da lugar a diferentes líneas de diferenciación, como se puede observar en el cuadro anexo: Eritropoyesis (formación de eritrocitos). Las etapas del desarrollo eritrocítico, partiendo de la UFC-E, a la cual podemos considerar como la célula progenitora inmediata y que es sensible a la Eritropoyetina, son: proeritroblasto, eritroblasto basófilo, eritroblasto policromatófilo, normoblasto, reticulocito y eritrocito. A continuación, pasamos a describir las principales características de cada etapa. Eritroblasto basófilo (rubriblasto). Es una célula voluminosa, puede alcanzar de 12 a 15 μm de diámetro, su núcleo es vesiculoso y presenta uno o dos nucleolos bien definidos. La basófila citoplasmática es intensa, producto del elevado número de ribosomas que presenta. Una característica de estas células, precisada por M/E es el poco desarrollo del RER y del Aparato de Golgi. Al proliferar y diferenciarse aumentan los ribosomas libres y se convierten en: Eritroblasto basófilo. Es de tamaño algo menor que el proeritroblasto, y su núcleo presenta condensación de la cromatina, con lo cual puede quedar enmascarado el nucleolo. El citoplasma, observado al M/E, muestra un aumento de los ribosomas libres y la presencia de polirribosomas que aumentan más su basófila. Se plantea en esta etapa una escasa síntesis de hemoglobina. El desarrollo de otros organitos es mínimo. Eritroblasto policromático (rubricito). Esta célula es producto de las continuas divisiones mitóticas del eritroblasto basófilo y la mayor producción de hemoglobina. En su citoplasma se sintetiza una cantidad mayor de hemoglobina y provoca que con la tinción de Giemsa aparezca una coloración rosada en contraste con la azul violácea del citoplasma basófilo, por lo cual recibe el nombre de eritroblasto policromático. Por su parte, el núcleo tiene cambios en la red cromatínica, observándose una condensación mayor de ella. Al continuar su proceso de diferenciación el eritroblasto policromatófilo puede seguir dos vías, convertirse en un normoblasto o transformarse en un reticulocito. Normoblasto (metarubricito). El proceso de división de las células antecesoras y el aumento de la concentración de hemoglobina en el citoplasma, ha dado lugar a una inversión en la afinidad del citoplasma por los colorantes. En esta etapa el citoplasma se muestra acidófilo, lo que recuerda la tinción de las células maduras; razón por la cual la nueva célula originada recibe el nombre de normoblasto. Posteriormente el núcleo se hace cada vez más picnótico, la célula pierde su capacidad de dividirse y, al final de la etapa, expulsa su núcleo y se convierte en un eritrocito. Reticulocito o eritrocito inmaduro tiene como característica fundamental la presencia de una red interna muy fina que se pone de manifiesto cuando esta célula se tiñe con azul brillante de cresilo. Este elemento inmaduro presenta un ligero color azulado con la tinción de Romanovski, producto de los vestigios del aparato de síntesis proteica que quedan en su citoplasma (ribosomas y polirribosomas). Al perder estas células su estructura reticular se convierte en glóbulos rojos maduros o eritrocitos.
Granulopoyesis (Formación de granulocitos). A partir de sus precursores los distintos tipos de leucocitos granulosos o granulocitos (neutrófilos, eosinófilos, basófilos) al igual que el eritrocito, pasan por diferentes etapas de maduración reconocible, por orden de aparición son el promielocito, mielocito, metamielocito y granulocito maduro. Por tanto, las etapas de maduración que a continuación vamos a estudiar corresponden a todos los tipos de granulocitos, teniendo en cuenta que estos van a diferenciarse entre ellos a partir de las características de los gránulos específicos de las células maduras. Promielocitos. Son células algo mayores y su citoplasma basófilo presenta zonas localizadas de acidófila. Su núcleo, redondeado u oval, contiene cromatina laxa donde se visualiza un nucleolo bien desarrollado. Caracteriza a esta etapa la presencia de gránulos densamente azurófilos denominados gránulos inespecíficos o primarios. Mielocitos, en esta etapa de diferenciación de los promielocitos estos proliferan y se diferencian en los mielocitos, en los cuales comienza la síntesis de los gránulos secundarios o específicos. Como durante este período los mielocitos no sintetizan los gránulos azurófilos y sí los específicos, y además mantienen una rápida división celular, la concentración de los gránulos azurófilos va disminuyendo, y aumenta la de los gránulos específicos. Otro de los aspectos que se observa en esta etapa es la reducción del volumen celular y la disminución de la basófila citoplasmática. Ya a finales de este proceso el núcleo comienza a adoptar la forma de herradura. Metamielocito, luego de ocurridas las divisiones consecutivas de los mielocitos, las células cesan su división y disminuyen su tamaño. El núcleo, que en un inicio tenía la forma esférica, comienza a identarse y su cromatina se condensa mucho más. En la etapa final de metamielocito las células pueden ser llamadas células en banda. El granulocito maduro o segmentado, presentan las características ya estudiadas anteriormente para cada uno de los tipos celulares y pasa de la médula ósea a la sangre a través del citoplasma de las células endoteliales de las sinusoides por los llamados "pasos de migración" que aparecen al ocurrir esta última.
Formación de Leucocitos agranulocitos (Linfocitos y monocitos)
Linfopoyesis (formación de Linfocitos) La carencia de elementos diferenciadores de los estadios de maduración, tales como pigmentos, gránulos específicos y cambios morfológicos nucleares, hace difícil el establecimiento de las etapas de diferenciación en los linfocitos y se requieren técnicas como la autorradiografía, la microscopía electrónica, la citoquímica y otros métodos inmunológicos para determinar el ciclo de diferenciación de los elementos linfoides. Los linfocitos se originan a partir de la UFC del tejido hematopoyético. Algunas células en el estadio embrionario migran hacia el timo en desarrollo, penetran en su cápsula y se distribuyen en la periferia de la corteza y es aquí donde maduran para dar origen a los linfocitos T. Al igual que los linfocitos T, los B tienen su origen en las células primitivas del tejido hematopoyético embrionario. La mayoría de los autores plantean que la médula ósea es el lugar donde los precursores derivados de la UFC se transforman en linfocitos B; luego estos pasan al torrente circulatorio y se asientan en órganos linfáticos donde son capaces de diferenciarse en células plasmáticas o plasmocitos, al ser estimuladas por la presencia de un antígeno.
Monocitopoyesis (formación de monocitos) Al igual que el resto de las células estudiadas, los monocitos se originan en el tejido mieloide de la médula ósea, en el interior de la cual tiene lugar el proceso de maduración a partir de la célula progenitora de la serie neutrófilo-monocito-macrófago, pasando por dos etapas, el monoblasto y el promonocito. La célula formada, monocito, pasa a la sangre, donde se mantiene por un período de 40 h aproximadamente y migra después hacia el tejido conjuntivo u otro órgano, dando lugar a los macrófagos
Megacariopoyesis. (Formación de plaquetas) Se admite que los megacariocitos se originan del progenitor común eritrocito-megacariocito por medio de una etapa intermedia, el megacariocito, célula de gran tamaño, con un núcleo voluminoso, muchas veces dentado y de cromatina laxa Los megacarrioblastos dan origen a los megacariocitos mediante una forma peculiar de división nuclear, en la cual el núcleo experimenta varias divisiones mitóticas, sin la consecuente división citoplasmática Los megacariocitos presentan en su citoplasma un sistema de membrana encargado de delinear la extensión de las plaquetas futuras. Después que el citoplasma se ha fragmentado para formar las plaquetas, los megacariocitos se contraen y fragmentan su núcleo. Esta célula tiene un corto período de duración en la médula ósea.